



 Por Lígia Guedes da Silva
Por Lígia Guedes da Silva
Pneumococos são as principais bactérias associadas ao desenvolvimento de pneumonia e meningite na população – principalmente entre crianças e pessoas imunocomprometidas. As doenças graves causadas por esse micro-organismo podem ser fatais, mesmo quando antibióticos são usados. A eficiência do tratamento depende da ação conjunta do sistema imune do paciente e da ação direta do antibiótico sobre a bactéria, e a seleção e espalhamento de bactérias resistentes limita as opções de tratamento e dificulta aos médicos a escolha da melhor concentração e de qual antibiótico a empregar.
O sistema complemento é uma das maneiras de nosso sistema imune reagir a infecções, e ele envolve uma série de proteínas que podem se ligar às bactérias facilitando sua eliminação. Ele é um dos mecanismos da nossa chamada defesa inata, que é que uma das primeiras linhas de defesa do nosso corpo. Já foi observado que pessoas que possuam defeitos nesse sistema de defesa têm mais chances de desenvolver doenças graves por várias bactérias em que esse sistema é importante para a eliminação – e os pneumococos se incluem nesse caso.
Com o espalhamento da resistência a diversos antibióticos, estratégias diferenciadas de tratamento podem ser a solução para driblar esse problema. Não por acaso, um grupo de cientistas espanhóis recentemente publicou um artigo onde defendem a ideia de que concentrações sub-inibitórias (ou seja, menores que as necessárias para completa eliminação das bactérias) de antibióticos específicos possam contribuir para a maior eficiência do sistema complemento, e assim, ajudar a eliminar essas bactérias, mesmo as que apresentem resistência a esses mesmos antibióticos.
Ao misturarem soro sanguíneo de pessoas vacinadas que já haviam desenvolvido anticorpos anti-pneumococos e concentrações sub-inibitórias de antibióticos às bactérias, os cientistas observaram um aumento na ligação das proteínas do sistema complemento aos pneumococos – o que não acontecia quando apenas o soro e as bactérias eram misturados. Essa ligação das proteínas às bactérias retardou o desenvolvimento de doença, além de possibilitar a eliminação delas e diminuir as taxas de mortalidade em modelo animal, conforme observado em um outro estudo.
A ação dos antibióticos pode levar a alterações na superfície bacteriana, podendo assim expor antígenos da bactéria que são pouco expressos ou que em geral estão mais escondidos. Os cientistas acreditam que é essa exposição que pode auxiliar no processo de reconhecimento da bactéria pelo sistema imune, o que por sua vez auxiliaria na sua eliminação.
Tal estratégia parece também se aplicar a antifúngicos no tratamento de micoses, em que novamente, concentrações sub-inibitórias foram capazes de estimular os mecanismos de defesa contra o fungo Aspergillus fumigatus.
O emprego desse tipo de estratégia pode diminuir as chances de falha de tratamento em pessoas que já foram vacinadas contra pneumococos, e que porventura estejam infectadas por estirpes resistentes a antibióticos. É provável que essa estratégia também possa ser aplicada para o tratamento de doenças causadas por outros micro-organismos, e apenas mais estudos podem responder a essa questão.
Referências Bibliográficas:
Ramos-Sevillano E, Rodríguez-Sosa C. Cafini F, Giménez MJ, Navarro A, Sevillano D, Alou L, García E, Aguilar L & Yuste J. (2012) Cefditoren and ceftriaxone enhance complement-mediated immunity in the presence of specific antibodies against antibiotic-resistant pneumococcal strains. PLoS One. 2012; 7(9): e44135.
Cafini F, Yuste J, Gime´nez MJ, Sevillano D, Aguilar L, et al. (2010) Enhanced in vivo activity of cefditoren in pre-immunized mice against penicillin-resistant S. pneumoniae (serotypes 6B, 19F and 23F) in a sepsis model. PLoS One 5: e12041.
Gaziano R, Bozza S, Bellocchio S, Perruccio K, Montagnoli C, et al. (2004) Anti-Aspergillus fumigatus efficacy of pentraxin 3 alone and in combination with antifungals. Antimicrob Agents Chemother 48: 4414–4421.
 Por Dayanne da Rocha de Menezes
Por Dayanne da Rocha de Menezes
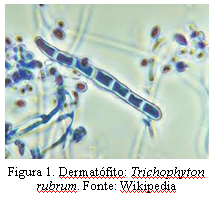
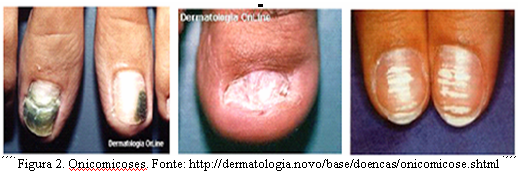
A onicomicose conhecida, popularmente, como micose de unha, é a doença mais comum das unhas e é causada, em sua maioria, por fungos dermatófitos e espécies da levedura Candida sp. Em ambientes úmidos e quentes, os fungos se reproduzem rapidamente e podem dar origem a um processo infeccioso. A gravidade e a suscetibilidade para contrair estas infecções dependem de fatores que incluem o histórico familiar da doença, trauma prévio e a condição geral de saúde e imunológica. A micose de unha é uma doença de incidência considerável, acometendo cera de 20% da população acima dos 40 anos, sendo especialmente maior entre mulheres devido a fatores de risco como freqüentar salões de beleza e maior exposição dos pés pelo uso de calçados abertos. Cerca de 50% das pessoas com idade superior a 60 anos sofrem desse mal, devido a queda da imunidade devido a doenças e ingestão de medicamentos que debilitam o organismo. As manifestações mais comuns da onicomicose são o deslocamento da borda livre, provocando acúmulo de material debaixo da unha, deformação da unha que ficam frágeis e quebradiças, crescimento irregular tornado-se ondulada, aumento da espessura da unha e endurecimento e manchas brancas na superfície (figura 2)
Uma pessoa pode contrair uma onicomicose por diversas formas, podendo ser a partir do meio ambiente, de animais, outras pessoas, lixas de unha, alicates e tesouras contaminadas. O solo é uma poderosa fonte de micro-organismos e por esse motivo a onicomicose é comum em manipuladores de frutas e jardineiros.
O ambiente úmido, escuro e aquecido, encontrado dentro dos sapatos e tênis, também favorece o seu crescimento de fungos. Além disso, a queratina, proteína que forma as unhas, é fonte de alimento para este micro-organsimos. O tratamento das micoses de unha pode ser demorado e depende da eliminação da unha contaminada. São raros os casos de crianças acometidas pela onicomicose, talvez pelo rápido crescimento das unhas nesta idade. Sabendo um pouco mais sobre as possíveis causas e características das desagradáveis onicomicoses, quando suas unhas apresentarem alterações que desperte a suspeita de micose, procure um médico. Ele lhe indicará o tratamento adequado.
Referências e literatura recomendada:
Dermatologia.net. Doenças da pele. Disponível em: http://dermatologia.net/novo/base/doencas/onicomicose.shtml. Acessado em: 06/11/2012
Tchernev G, et all. Onychomycosis: modern diagnostic and treatment approaches. 2012 Sep 30.
Uci.farma. Onicomicose. Disponível em: http://www.uci-farma.com.br/saude_e_qualidade_de_vida/id:71. Acessado em: 19/11/2012
Vale N. Minhavida saúde, alimentação e bem estar. Disponível em: http://www.minhavida.com.br/saude/materias/10835-conheca-4-verdades-e-5-mitos-sobre-micoses-de-unhas. Acessado em: 06/11/2012
 Por Talita Lourenço
Por Talita Lourenço
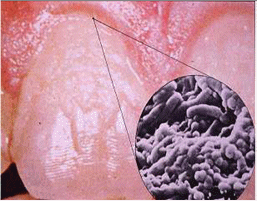
Figura 1 - Placa supragingival evidenciada. Biofilme polimicrobiano. http://bit.ly/WiXRL0Estima-se que o corpo humano seja composto por mais de 1014 células das quais 90% são células microbianas. Esse “microbioma humano” apresenta uma atividade metabólica similar ao fígado e é fundamental no desenvolvimento e homeostasia do organismo humano. Apesar do íntimo contato e translocação de micro-organismos entre as diversas superfícies do corpo humano, as microbiotas de diferentes regiões do corpo são distintas. Este fato sugere que a propriedades específicas de cada um destes ambientes determina que microbiota é capaz de se estabelecer nessa região.
A cavidade oral apresenta uma das mais diversas e complexas microbiotas do organismo humano, resultante da grande variedade de determinantes ecológicos ali presentes, sendo o maior reservatório de micro-organismos para contágio e um sistema aberto para contaminação. Essa microbiota encontra-se normalmente em harmonia com o hospedeiro, sendo extremamente importante na proteção contra patógenos externos com produção de bacteriocinas, surfactantes e H2O2 e por serem adaptadas ao ambiente, levam vantagens na competição por nutrientes em relação a micro-organismos externos e auxiliam no desenvolvimento do sistema imune mucoso por reações cruzadas, como os anticorpos contra o Streptococcus pneumoniae que reagem cruzadamente com pneumococo. Porém alterações locais e/ou sistêmicas como diminuição da saliva, alteração da dieta e antibióticos, podem resultar no desequilíbrio dessa relação e na manifestação clínica de doenças.
Atmosferas anaeróbias e aeróbias, ambientes com variações de pH, diferentes superfícies de contato, além de características anatômicas tornam a cavidade oral propícia para formação de biofilme, comunidade polimicrobiana embebida em uma matriz extracelular de componentes orgânicos e inorgânicos, conferindo proteção contra defesas do hospedeiro, antimicrobianos e facilitando a comunicação intermicrobiana. Esse biofilme pode apresentar características patogênicas dependendo da sua composição e localização. Por exemplo, quando essa estrutura é encontrada nos dentes, é chamada de cariogênica, apresentando bactérias capazes de produzir ácidos que diminuem o pH e levam a desmineralização do dente. Já quando encontradas nos tecidos moles como a gengiva, é chamado de periodontopatogênico, tendo bactérias capazes de destruir os tecidos de sustentação do dente. Ambos os casos podem ser evitados com uma boa higiene oral, evitando seu estabelecimento e o desenvolvimento dessas espécies patogênicas.
Esse balanço entre a microbiota normal e contaminação externa, também é muito importante para evitar manifestações orais de doenças sistêmicas, como a candidíase, e doenças sistêmicas que já foram relatadas com associação a patologias orais, como endocardite e artrite reumatóide devido a produtos lançados na corrente sanguínea ou bacteremia numa simples escovação, uso do fio dental e procedimentos cirúrgicos. Segundo uma publicação de 2010, o microbioma oral pode ser importante no câncer e outras doenças crônicas, através do metabolismo direto de carcinógenos químicos e através de efeitos sistémicos inflamatórios.
Por isso a higiene bucal é essencial, mantendo os níveis da microbiota normal e impedindo a contaminação com patógenos. Escovação, fio dental, enxaguatórios e uma visita regular ao dentista diminui em até 70% a incidência de doenças bucais, evitando também doenças sistêmicas.
Referências Bibliográficas:
Aas JA, Paster BJ, Stokes LN, Olsen I, Dewhirst FE. Defining the normal bacterial flora of the oral cavity. J Clin Microbiol 2005: 43: 5721–5732.
Ahn J, Yang L, Paster BJ, Ganly I, Morris L, Zhiheng Pei2, Richard B. Hayes1. (2011) Oral Microbiome Profiles: 16S rRNA Pyrosequencing and Microarray Assay Comparison. PLoSONE 6(7): e22788. doi:10.1371/journal.pone.0022788
MAGER, D. L., XMENEZ-FYVIE, L. A., HAFFAJEE, A. D., SOCRANSKY, S. S. DISTRIBUTION OF SELECTED BACTERIAL SPECIES ON INTRAORAL SURFACES. J. CLIN. PERIODONTOL. 2003, 30,644-654.
Marsh PD. Are dental diseases examples of ecological catastrophes? Microbiology 2003: 149: 279–294.
Meurman J (2010) Oral microbiota and cancer. Journal of Oral Microbiology 2:1–10.
Socransky SS, Haffajee AD. Dental biofilms: difficult therapeutic targets. Periodontol 2000 2002: 28: 12–55.
Paster BJ, Bosches SK, Galvin JL, Ericson RE, Lau CN, Levanos VA, Sahasrabudhe A, Dewhirst FE. Bacterial diversity in human subgingival plaque. J Bacteriol 2001: 183: 3770–3783.
Rosebury, T. 1966. Microbiology. J Am Dent Assoc. 72 (6):1439-47.
Socransky SS, Haffajee AD. Periodontal microbial ecology. Periodontol 2000 2005: 38: 135–187.
Socransky SS, Haffajee AD. Dental biofilms: difficult therapeutic targets. Periodontol 2000 2002: 28: 12–55.
Wilson M. Microbial inhabitants of humans. Their ecology and role in health and disease. Cambridge, UK: Cambridge University Press, 2005.
